بیماری کرون، یکی از انواع بیماری های مزمن گوارشی است که می تواند باعث التهاب و تورم لوله گوارشی شود. این بیماری علاج قطعی ندارد، اما با رعایت دستورات پزشک می توان آن را کنترل کرد. در ادامه اطلاعاتی درباره علائم و علل بروز بیماری کرون، نحوه تشخیص و درمان آن ارائه می شود.
بیماری کرون چیست؟
بیماری کرون یک از بیماری های التهابی روده (IBD) می باشد، که منجر به التهاب دستگاه گوارش، دل درد، اسهال شدید، خستگی، کاهش وزن و سوءتغذیه می شود. التهاب ناشی از بیماری کرون می تواند نواحی مختلفی از دستگاه گوارش را در افراد درگیر کند.
اغلب التهاب ناشی از بیماری کرون تا اعماق لایه های بافت آسیب دیده روده گسترش می یابد. بیماری کرون می تواند دردناک و ناتوان کننده باشد و گاهی ممکن است منجر به عوارضی شود که شرایط عادی زندگی را به شدت تحت تأثیر قرار دهد.
گرچه هیچ درمان قطعی ای برای این بیماری وجود ندارد؛ اما بسیاری از علائم و نشانه های این بیماری قابل کنترل است.
علائم بیماری کرون
بیماری کرون در بعضی از افراد تنها بر قسمت آخر روده کوچک (ایلئوم) اثر می گذارد. در بعضی افراد قسمتی از کولون (بخشی از روده بزرگ) نیز تحت تأثیر قرار می گیرد.
شدت علائم و نشانه های این بیماری می تواند از کم تا زیاد متفاوت باشد. این علائم معمولا به آرامی زیاد می شوند اما گاهی ممکن است به صورت ناگهانی به وجود بیایند. همچنین ممکن است برای مدتی هیچ علامتی در افراد مشاهده نشود (دوره نهفتگی بیماری).

علائم و نشانه های بیماری در زمانی که فعال است عبارتند از:
- اسهال
- تب
- خستگی
- درد و گرفتگی شکم
- خون در مدفوع
- زخم های دهان
- کاهش اشتها و کاهش وزن
- درد یا ترشح در نزدیکی یا اطراف مقعد ناشی از التهاب یک سوراخ داخل پوست (فیستول)
سایر علائم و نشانه ها
افراد مبتلا به بیماری کرون شدید ممکن است موارد زیر را تجربه کنند:
- التهاب پوست، چشم و مفاصل
- التهاب کبد یا مجاری صفراوی
- تأخیر در رشد یا رشد جنسی در کودکان
چه زمانی باید به پزشک مراجعه کرد
اگر به صورت مداوم دچار تغییراتی در عادت دفع مدفوع می شوید و یا دچار یکی از علائم زیر هستید، به پزشک مراجعه کنید:
- درد شکم
- خون در مدفوع
- اسهالی که با داروهای بدون نسخه درمان نمی شود.
- تبی که دلیل مشخصی ندارد و طی یک الی دو روز بهبود نیافته است.
- کاهش بی دلیل وزن

علل ابتلا به بیماری کرون
علت اصلی بیماری کرون همچنان نامشخص است. در گذشته رژیم غذایی و استرس از دلایل مشکوک ایجاد بیماری به شمار می رفتند. اما اکنون پزشکان دریافتند که این عوامل می توانند منجر به تشدید این بیماری شوند اما دلیل ایجاد آن نیستند.
برخی از علائم مانند وراثت یا اختلال عملکرد سیستم ایمنی در افزایش و گسترش بیماری نقش دارند.
- سیستم ایمنی. در برخی مواقع ویروس یا باکتری می تواند منجر به ابتلا به بیماری کرون شود. هنگامی که سیستم ایمنی بدن در برابر یک میکروارگانیسم مقاومت می کند ممکن است یک واکنش غیر طبیعی بدن باعث حمله سیستم ایمنی به دستگاه گوارش شود.
- وراثت. این بیماری بیشتر در افرادی مشاهده می شود که یکی از اعضای خانواده به آن مبتلا می باشند؛ بنابراین ژن ها در ابتلای فرد به بیماری تاثیر گذارند. با این حال بیشتر افراد مبتلا به بیماری کرون سابقه خانوادگی این بیماری را ندارند.
عوامل خطرساز (ریسک فاکتورها)
عوامل خطرساز بیماری کرون عبارتند از:
- سن. افراد در هر سنی ممکن است مبتلا به بیماری کرون شوند. اما معمولاً جوانان بیشتر در معرض ابتلا به این بیماری قرار دارند. بیشتر افراد مبتلا به این بیماری کمتر از 30 سال سن دارند.
- نژاد. گرچه بیماری کرون می تواند بر هر گروه نژادی تأثیر بگذارد، اما سفیدپوستان و به خصوص مردم یهودی تبار اروپای شرقی (اشکنازی) بیشتر از هر گروه قومی در معرض ابتلا به این بیماری قرار دارند، با این حال، شیوع بیماری کرون در میان سیاه پوستان ساکن آمریکای شمالی و انگلستان در حال افزایش است.
- سابقه خانوادگی. ابتلای خواهر یا برادر، پدر یا مادر و فرزند به این بیماری، احتمال ابتلا به بیماری کرون را افزایش می دهد. از هر 5 نفر مبتلا به کرون 1 نفر دارای سابقه خانوادگی است.
- سیگار کشیدن. سیگار کشیدن یکی از مهمترین عوامل قابل کنترل در جلوگیری از عود این بیماری می باشد. سیگار کشیدن شدت بیماری و احتمال نیاز به جراحی را افزایش می دهد.
- داروهای ضد التهاب غیر استروئیدی. داروهایی همچون ایبوپروفن، ناپروکسن سدیم، دیکلوفناک سدیم و در این دسته قرار می گیرند. گرچه این داروها، بیماری کرون را ایجاد نمی کنند، اما می توانند منجر به التهاب روده و تشدید بیماری کرون شوند.
- محل زندگی. اگر در یک منطقه شهری یا در یک کشور صنعتی زندگی می کنید، احتمال ابتلا به بیماری کرون بیشتر می باشد. رژیم غذایی حاوی چربی یا غذاهای فراوری شده، ممکن است در بیماری کرون نقش داشته باشند.
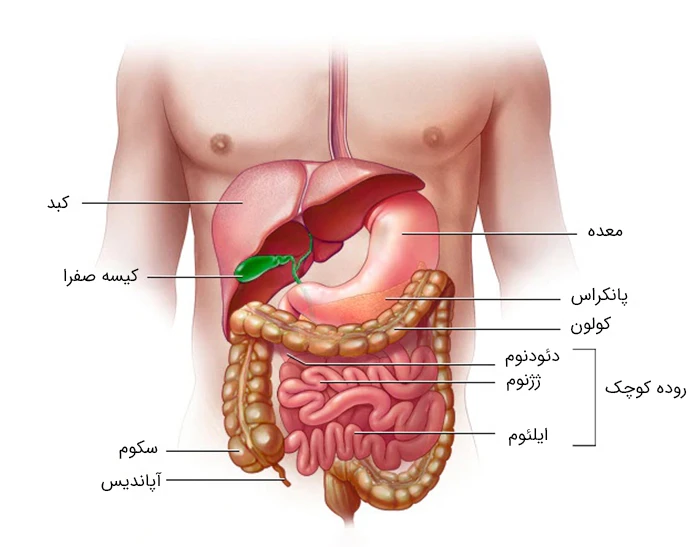
عوارض بیماری
بیماری کرون ممکن است عوارض زیر را به دنبال داشته باشد:
- انسداد روده. این بیماری می تواند بر ضخامت دیواره روده تاثیر بگذارد. با گذشت زمان ممکن است روده باریک یا زخم و منجر به مسدود شدن انتقال مواد گوارش شده شود. در این حالت معمولاً نیاز به جراحی برای بریدن ناحیه آسیب دیده روده باشد.
- زخم ها. التهاب مزمن می تواند منجر به زخم باز در هر نقطه از دستگاه گوارش، از جمله دهان، مقعد و نزدیک ناحیه تناسلی (پرینه) شود.
- فیستول. گاهی اوقات زخم ها می توانند به طور کامل در دیواره روده گسترش یافته و فیستول -یک ارتباط غیر طبیعی بین اعضای مختلف بدن- ایجاد کنند. فیستول می تواند بین روده و پوست یا بین روده و اندام دیگری ایجاد شود. فیستول نزدیک یا اطراف ناحیه مقعد (پری آنال) شایع ترین نوع است. فیستول ممکن است بین حلقه های روده و به مثانه، واژن یا خارج از پوست ایجاد شود و باعث تخلیه مداوم محتوای روده شود. در بعضی موارد، فیستول ممکن است آلوده شده و به شکل آبسه در آید که در صورت عدم درمان می تواند خطرساز شود.
- شکاف مقعدی. یک پارگی کوچک در بافت روی مقعد یا در پوست اطراف مقعد می باشد که ممکن است منجر به عفونت شود. این عارضه اغلب با دفع دردناک مدفوع همراه است و ممکن است منجر به فیستول پرینه شود.
- سوء تغذیه. اسهال، دل درد و گرفتگی ممکن است غذا خوردن را برای فرد یا جذب مواد مغذی کافی برای روده را برای تغذیه بدن، دشوار کند. همچنین این بیماری می تواند منجر به کم خونی ناشی از کمبود آهن یا ویتامین B-12 شود.
- سرطان روده بزرگ. بیماری کرون بر روده بزرگ تأثیر می گذارد و خطر ابتلا به سرطان روده بزرگ را افزایش می دهد. دستورالعمل های عمومی برای غربالگری سرطان روده بزرگ برای افرادی که به این بیماری مبتلا نیستند، شامل انجام کولونوسکوپی هر 10 سال یک بار از پنجاه سالگی می باشد. با پزشک خود در رابطه با لزوم انجام آن در سنین پایین تر یا کاهش فاصله بین انجام آزمایش مشورت کنید.
- سایر مشکلات پزشکی. بیماری کرون می تواند منجر به ایجاد اختلال در سایر قسمت های بدن شود. از جمله این اختلالات می توان به کم خونی، اختلالات پوستی، پوکی استخوان، آرتروز و بیماری کیسه صفرا یا کبد اشاره کرد.
- خطرات مصرف دارو. برخی از داروهای بیماری کرون که عملکرد آنها به صورت تضعیف سیستم ایمنی بدن می باشد، ارتباط کمی با ابتلا به سرطان هایی مانند لنفوم و سرطان های پوست دارند. همچنین این داروها ممکن است خطر ابتلا به بیماری های عفونی را افزایش دهند.
مصرف کورتیکواستروئیدها می تواند با خطر پوکی استخوان، شکستگی استخوان، آب مروارید، گلوکوم، دیابت و فشار خون بالا همراه باشد. برای کسب اطلاعات بیشتر با پزشک خود مشورت کنید.
تشخیص بیماری کرون
پزشک پس از رد سایر علل احتمالی علائم و نشانه های فرد، بیماری کرون را تشخیص می دهد. هیچ آزمایشی برای تشخیص قطعی بیماری کرون وجود ندارد.
پزشک برای تأیید تشخیص بیماری احتمالاً از آزمایشات مختلفی استفاده خواهد کرد، از جمله:
آزمایش خون
- آزمایش های مربوط به کم خونی یا عفونت. پزشک ممکن است آزمایش خون را برای بررسی کم خونی یا بررسی علائم عفونت، تجویز کند.
- آزمایش خون مخفی در مدفوع. ممکن است نیاز به یک نمونه مدفوع برای آزمایش خون مخفی در مدفوع باشد.
روش های تصویر برداری
- کولونوسکوپی. پزشک با استفاده از یک لوله نازک، انعطاف پذیر با یک دوربین و منبع نوری متصل، کل روده بزرگ و انتهای روده باریک (ایلئوم) را مشاهده می کند. همچنین پزشک ممکن است در طی این روش نمونه های کوچکی از بافت را برای بررسی آزمایشگاهی بردارد (بیوپسی)، که می تواند به تشخیص کمک کند. وجود خوشه هایی از سلول های التهابی (گرانولوم ها)، به تأیید تشخیص کرون کمک می کند.
- توموگرافی کامپیوتری (CT). ممکن است پزشک انجام سی تی اسکن را توصیه کند. در این روده کل روده و بافت های اطراف آن بررسی می شود. سی تی انتروگرافی، نوعی سی تی اسکن است که تصاویر دقیق تری از روده کوچک فراهم می کند. این آزمایش در بسیاری از مراکز درمانی جایگزین رادیوگرافی همراه با بلع باریم شده است.
- تصویربرداری تشدید مغناطیسی (MRI). در MRI از یک میدان مغناطیسی و امواج رادیویی برای ایجاد تصاویر دقیق از اندام ها و بافت ها استفاده می شود. گاهی MRI برای ارزیابی فیستول اطراف ناحیه مقعد (MRI لگن) یا روده کوچک (ام آر انتروگرافی) کاربرد دارد.
- آندوسکوپی با کپسول. برای این آزمایش، بیمار یک کپسول حاوی دوربین را قورت می دهد. دوربین تصاویر درون روده کوچک را به ضبط کننده ای که روی کمر بیمار بسته شده است، منتقل می کند. سپس تصاویر به کامپیوتر منتقل شده و روی نمایشگری دیده می شوند، پزشک با مشاهده این تصاویر، علائم بیماری کرون را بررسی می کند. کپسول بدون ایجاد دردی، همراه با مدفوع از بدن خارج می شود. ممکن است پس از این روش همچنان برای تأیید تشخیص بیماری کرون به کولونوسکوپی با نمونه برداری نیاز باشد.
- انتروسکوپی با کمک بالون. برای این آزمایش از یک اسکوپ متصل به بالون استفاده می شود که پزشک را قادر می سازد تا بخش هایی از روده کوچک را که در آندوسکوپ های استاندارد قابل مشاهده نمی باشند، بررسی کند. این روش را می توان زمانی به کار گرفت که آندوسکوپی با کپسول یک ناهنجاری را نشان می دهد، اما همچنان تشخیص قطعی نمی باشد.
درمان بیماری کرون
هیچ درمان قطعی ای برای بیماری کرون وجود ندارد. همچنین هیچ یک از اقدامات درمانی برای همه افراد اثربخش نیست. هدف اقدامات درمانی کاهش التهاباتی است که منجر به تشدید علائم و نشانه های بیماری می شوند. همچنین با کاهش عوارض، پیش آگهی بیماری در طولانی مدت بهبود می یابد. در بهترین حالت، اقدامات درمانی نه تنها به تسکین علائم بلکه به نهفتگی طولانی مدت بیماری منجر می شوند.
داروهای ضدالتهاب
معمولاً داروهای ضدالتهاب اولین گام در درمان بیماری التهاب روده می باشند که شامل :
- کورتیکواستروئیدها. کورتیکواستروئیدهایی مانند پردنیزون و بودزوناید می توانند به کاهش التهاب کمک کنند، اما این داروها برای همه مبتلایان به بیماری کرون مفید نمی باشد. پزشکان معمولاً فقط در صورت عدم پاسخ بدن به سایر روش های درمانی آنها را تجویز می کنند. ممکن است از کورتیکواستروئیدها برای بهبود کوتاه مدت علائم (سه تا چهار ماه) استفاده شود. گاهی کورتیکواستروئیدها همراه با داروهای سرکوبگر سیستم ایمنی بدن تجویز می شود.
- 5-آمینو سالیسیلات خوراکی. این داروها شامل سولفاسالازین (آزولفیدین) می باشند که حاوی سولفا و مزالامین هستند. در گذشته 5-آمینو سالیسیلات خوراکی به طور گسترده ای مورد استفاده قرار می گرفت اما میزان تجویز آن به مرور کاهش یافت.
داروهای سرکوبگر سیستم ایمنی
این داروها با هدف قرار دادن سیستم ایمنی باعث سرکوب آن و تولید برخی مواد ضدالتهاب شده و باعث کاهش التهاب می شوند. ترکیب بعضی از این داروها برای بعضی افراد مفیدتر است. داروهای سرکوبگر سیستم ایمنی عبارتند از:
- آزاتیوپرین و مرکاپتوپورین. این داروها متداول ترین داروهای سرکوب کننده سیستم ایمنی برای کنترل بیماری التهاب روده هستند. مصرف آنها مستلزم پیگیری دقیق پزشک و آزمایش منظم خون برای بررسی عوارض جانبی مانند کاهش مقاومت بدن در برابر عفونت و التهاب کبد است. همچنین ممکن است این داروها باعث حالت تهوع و استفراغ شوند.
- اینفلیکسیماب، آدالیمومب و سرتولیزوماب. این داروها که مهارکننده های TNF یا بیولوژیک نامیده می شوند، پروتئینی از سیستم ایمنی بدن معروف به عامل نکروز تومور (TNF) را خنثی می کنند.
- متوترکسات. گاهی اوقات این دارو برای افراد مبتلا به بیماری کرون که تا به حال پاسخ خوبی از سایر داروها نگرفته اند، تجویز می شود. فرد مصرف کننده برای کنترل عوارض جانبی باید تحت نظر مستقیم پزشک قرار بگیرد.
- ناتالیزوماب و ودولیزوماب. این داروها از اتصال بعضی از مولکول های سلول ایمنی به سلولهای دیگر در پوشش روده جلوگیری می کنند. از آنجا که ناتالیزوماب با خطر نادر اما جدی ابتلا به لکوآنسفالوپاتی چند کانونی پیشرونده (یک بیماری مغزی که معمولاً منجر به مرگ یا از کارافتادگی شدید می شود) همراه است. برای استفاده از آن باید به طور منظم تحت نظر پزشک قرار گرفت و دستورات او را به دقت انجام داد. اخیراً مصرف ودولیزوماب برای بهبود بیماری کرون تأیید شده است. عملکرد این دارو مانند ناتالیزوماب می باشد اما به نظر می رسد خطر ابتلا به بیماری مغزی، فرد مصرف کننده را تهدید نمی کند.
- اوستکینوماب. این دارو برای درمان پسوریازیس استفاده می شود. اما مطالعات نشان داده است که این دارو در درمان بیماری کرون نیز مفید می باشد و در صورت عدم موفقیت سایر درمان های پزشکی ممکن است مورد استفاده قرار گیرد.
- آنتی بیوتیک ها. آنتی بیوتیک ها می توانند چرک موجود در آبسه ها را کاهش داده و باعث بهبود فیستول و آبسه در افراد مبتلا به کرون شوند. همچنین برخی از محققان معتقدند که آنتی بیوتیک ها ممکن است به کاهش باکتری های مضر روده -که در فعال شدن سیستم ایمنی روده و ایجاد التهاب نقش دارند-، کمک کنند. اغلب آنتی بیوتیک هایی مانند سیپروفلوکساسین و مترونیدازول تجویز می شوند.
سایر داروها
برخی داروها با کاهش علائم و نشانه های بیماری به کنترل التهاب کمک می کنند؛ با این حال از مصرف داروی بدون نیاز نسخه بدون مشورت با پزشک خودداری کنید. براساس شدت بیماری، پزشک ممکن است یک یا تعدادی از این دارو ها را توصیه کند:
- ضد اسهال. یک مکمل فیبری، مانند پودر پسیلیوم یا متیل سلولز، می تواند با افزایش حجم مدفوع، باعث بهبود اسهال خفیف تا متوسط شود. ممکن است برای اسهال شدیدتر، از لوپرامید استفاده شود.
- مسکن ها. ممکن است پزشک برای تسکین درد های خفیف، استامینوفن را توصیه کند، اما به طور معمول سایر داروهای مسکن، مانند ایبوپروفن و ناپروکسن سدیم توصیه نمی شود، چرا که این داروها می توانند منجر به تشدید علائم و همچنین بدتر شدن بیماری شوند.
- مکمل های آهن. در صورت خونریزی مزمن روده، ممکن است فرد دچار کم خونی ناشی از فقر آهن شود و نیاز به مصرف مکمل های آهن داشته باشد.
- آمپول های ویتامین B-12. این بیماری می تواند باعث کمبود ویتامین B-12 شود. این ویتامین به جلوگیری از کم خونی کمک می کند، رشد و نمو طبیعی سلول ها را تقویت کرده و برای عملکرد مناسب اعصاب ضروری می باشد.
- مکمل های کلسیم و ویتامین D. بیماری کرون و مصرف استروئیدها برای درمان می توانند خطر ابتلا به پوکی استخوان را افزایش دهند، بنابراین ممکن است نیاز به مصرف یک مکمل کلسیم به همراه ویتامین D باشد.
تغذیه درمانی
ممکن است پزشک یک رژیم غذایی خاص از طریق لوله تغذیه (تغذیه روده ای) یا تزریق وریدی مواد مغذی (سرم تراپی) را برای درمان بیماری کرون توصیه کند. این روش می تواند به روده اجازه استراحت دهد. استراحت روده می تواند التهاب را در کوتاه مدت کاهش دهد.
ممکن است پزشک از تغذیه درمانی برای مدت کوتاهی استفاده کرده و یا آن را با داروهایی مانند داروهای سرکوب کنندۀ سیستم ایمنی همراه کند. از تغذیه روده ای و تزریقی معمولاً برای بهبود وضع کلی افراد قبل از جراحی یا هنگام عدم توانایی که داروها در کنترل علائم استفاده می شود.
در صورت باریک شدن روده، پزشک رژیم غذایی با فیبر کم را برای کاهش خطر انسداد روده توصیه می کند. یک رژیم غذایی کم فیبر برای کاهش اندازه مدفوع بهتر است.
جراحی
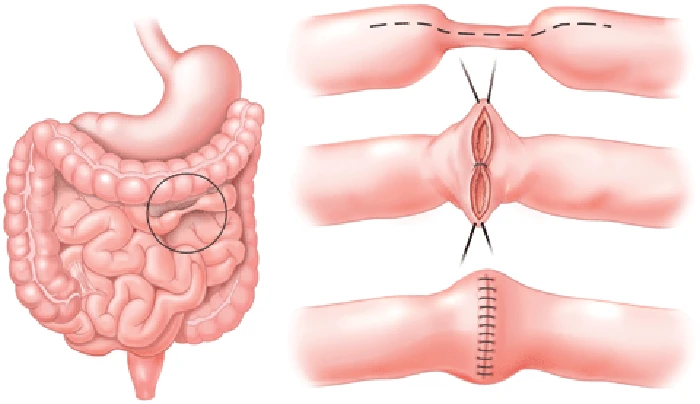
ممکن است پزشک در صورت عدم تسکین علائم با تغییر رژیم غذایی و سبک زندگی، دارو درمانی یا سایر روش های درمانی، جراحی را توصیه کند. تقریباً نیمی از مبتلایان به بیماری کرون حداقل به یک عمل جراحی نیاز دارند. با این حال، جراحی بیماری کرون را کاملاً درمان نمی کند.
جراح در حین جراحی، بخش آسیب دیده دستگاه گوارش را برداشته و سپس بخش های سالم را به هم وصل می کند. همچنین ممکن است برای بستن فیستول و تخلیه آبسه از جراحی استفاده شود.
مزایای جراحی بیماری کرون معمولاً موقتی است. این بیماری اغلب در نزدیکی محل اتصال بافت های روده عود می کند. بهترین روش پس از جراحی، دارو درمانی برای به حداقل رساندن احتمال عود و بازگشت بیماری است.
سبک زندگی و روش های خانگی
گاهی ممکن است فرد در حین مواجهه با بیماری کرون احساس ناتوانی کند. اما تغییر در رژیم غذایی و سبک زندگی ممکن است به کنترل علائم و طولانی شدن زمان بین عود بیماری کمک کند
رژیم غذایی
هیچ مدرک محکمی مبنی بر ارتباط بین رژیم غذایی و ایجاد بیماری کرون وجود ندارد. اما برخی از غذاها و نوشیدنی ها می توانند علائم و نشانه های بیماری را به خصوص در زمان عود بیماری تشدید کنند.
هر آنچه می خورید و وضعیت خود را پس از صرف غذا را یادداشت کنید. اگر متوجه شدید برخی از غذاها باعث تشدید علائم شما می شوند، از مصرف آنها خودداری کنید. موارد زیر پیشنهادهایی است که ممکن است به شما کمک کند:
- مصرف محصولات لبنی را محدود کنید. بسیاری از افراد مبتلا به بیماری کرون دریافته اند که مشکلاتی مانند اسهال، درد و نفخ با محدود کردن یا عدم مصرف محصولات لبنی بهبود می یابد. ممکن است دستگاه گوارشی بیمار تحمل لاکتوز را نداشته باشد (یعنی نمی تواند قند شیر (لاکتوز) را هضم کند). استفاده از یک محصول آنزیمی مانند لاکتاز در این مواقع می تواند کمک کننده باشد.
- غذاهای کم چرب مصرف کنید. ممکن است فرد در صورت ابتلا به بیماری کرون در روده کوچک، قادر به هضم یا جذب طبیعی چربی نباشد. چربی از روده عبور کرده و اسهال را تشدید می کند. سعی کنید از مصرف کره، مارگارین، سس های حاوی خامه و غذاهای سرخ شده خودداری کنید.
- اگر فیبر باعث ایجاد مشکل می شود، مصرف غذاهای پرفیبر را محدود کنید. ممکن است علائم بیماری التهابی روده با مصرف غذاهای پر فیبر، مانند میوه ها و سبزیجات تازه و غلات سبوس دار، تشدید شود. اگر میوه ها و سبزیجات خام باعث ایجاد مشکل می شوند، می توانید آنها را بپزید.
به طور کلی، ممکن است مصرف غذاهای حاوی خانواده کلم، آجیل، دانه ها و ذرتباعث ایجاد مشکلات بیشتری شوند. اگر روده باریک شده باشد، ممکن است توصیه شود که مصرف فیبر محدود شود.
مصرف غذاهای پرادویه، الکل و کافئین ممکن است علائم و نشانه های بیماری را بدتر کند.
سایر اقدامات مربوط به رژیم غذایی
- وعده های غذایی کم حجم بخورید. ممکن است احساس بهتری از خوردن پنج یا شش وعده غذایی کوچک در روز به جای دو یا سه وعده غذایی بزرگتر داشته باشید.
- مایعات زیادی بنوشید. سعی کنید روزانه مایعات زیادی بنوشید. آب بهترین گزینه است. الکل و نوشیدنی های حاوی کافئین روده را تحریک و می توانند اسهال را بدتر کنند، همچنین نوشیدنی های گازدار غالباً در شکم گاز تولید می کنند.
- مصرف مولتی ویتامین ها را در نظر داسته باشید. از آنجا که بیماری کرون می تواند در توانایی جذب مواد مغذی بدن اختلال ایجاد کند و از آنجا که ممکن است رژیم غذایی محدود باشد، مصرف مکمل های مولتی ویتامین و مواد معدنی اغلب مفید واقع می شوند. قبل از مصرف هرگونه ویتامین یا مکمل با پزشک خود مشورت کنید.
- با یک متخصص تغذیه مشورت کنید. اگر دچار کاهش وزن شده اید با یک متخصص تغذیه صحبت کنید.
- ترک مصرف دخانیات. سیگار کشیدن خطر ابتلا به بیماری کرون را افزایش و پس از ابتلا به آن، می تواند آن را بدتر کند. بیماری کرون در افرادی که سیگار می کشند در فواصل کمتری عود می کند و نیاز به دارو و جراحی های بیشتری ایجاد می شود. ترک سیگار می تواند سلامت کلی دستگاه گوارش را بهبود بخشد، و منافع بسیاری برای سلامتی به همراه داشته باشد.
- کاهش استرس. گرچه استرس باعث بیماری کرون نمی شود، اما می تواند علائم آن را بدتر کرده و باعث عود بیماری شود. گرچه پیشگیری از استرس همیشه امکان پذیر نیست، اما می توانید روش هایی را برای کمک به کنترل آن یاد بگیرید، مانند:
- ورزش. حتی ورزش های سبک نیز می توانند به کاهش استرس، تسکین افسردگی و حفظ عملکرد مناسب عملکرد روده کمک کنند. در رابطه با برنامه ورزشی مناسب با پزشک خود مشورت کنید.
- بیوفیدبک. روش کاهش استرس با کمک بیوفیدبک می تواند به کاهش تنش عضلانی و ضربان قلب کمک کند. هدف از این روش این است که فرد وارد یک حالت آرام شود تا بتواند راحت تر با استرس کنار بیاید.
- تمرینات منظم آرامش و تنفس. یکی از راههای کنار آمدن با استرس، استراحت منظم و استفاده از روش هایی مانند نفس کشیدن آرام و عمیق برای آرام شدن است. می توانید در کلاس های یوگا و مراقبه شرکت کنید و از برنامه های اینترنتی برای انجام آن در خانه استفاده کنید.
درمان های جایگزین و مکمل
بسیاری از افراد مبتلا به اختلالات گوارشی از داروهای مکمل و جایگزین نیز ممکن است کمک بگیرند. با این حال، مطالعات کمی در زمینه مطمئن بودن و اثربخشی آنها انجام شده است.
در ذیل برخی از این روش ها بررسی شده است:
- مکمل های گیاهی و غذایی. گیاهان و مکمل های طبیعی می توانند عوارض جانبی داشته و باعث تداخلات دارویی خطرناکی شوند. در رابطه با مصرف هر نوع مکمل گیاهی با پزشک خود مشورت کنید.
- پروبیوتیک ها. برخی شواهد نشان می دهد که ممکن است برخی از داروهای حاوی بیفیدوباکتریوم در بهبودی افراد مبتلا به بیماری کرون موثر باشند، اما برخی از مطالعات هیچ مزایایی برای درمان بیماری کرون با پروبیوتیک ها پیدا نکرده اند. برای تعیین اثربخشی آنها تحقیقات بیشتری لازم است.
- روغن ماهی. مطالعات انجام شده نشان می دهد که روغن ماهی بر درمان کرون تأثیر نمی گذارد.
- طب سوزنی. ممکن است برخی از افراد طب سوزنی یا هیپنوتیزم را برای کنترل بیماری کرون مفید بدانند، اما هیچ یک از این دو روش درمانی به خوبی مورد مطالعه قرار نگرفته اند.
- پری بیوتیک ها. برخلاف پروبیوتیک ها - که باکتری های زنده و مفیدی هستند – پری بیوتیک ها ترکیبات طبیعی موجود در گیاهانی مانند کنگر فرنگی هستند که به تقویت باکتری های مفید روده کمک می کنند. مطالعات، نتایج مثبتی را برای تاثیرگذاری پری بیوتیک ها در افراد مبتلا به بیماری کرون نشان نداده است.
راهکارهایی برای کنار آمدن با بیماری
بیماری کرون فقط از نظر جسمی بر فرد تأثیر نمی گذارد بلکه عوارض روحی نیز به همراه دارد. اگر علائم و نشانه های بیماری در فرد شدید باشد، ممکن است زندگی آن حول نیاز مداوم برای رفتن به دستشویی باشد. حتی اگر علائم بیماری خفیف باشد، درد و گاز شکم می تواند فرد را از حضور در جمع منصرف کند. همه این عوامل می توانند زندگی فرد را تغییر داده و منجر به افسردگی شوند. موارد زیر برخی از کارهایی می باشد که می تواند کمک کننده باشد:
- آگاه بودن. یکی از بهترین راه های کنترل بیماری این است که تا آنجا که ممکن است در مورد بیماری کرون اطلاعات کسب کنید.
- با یک روان درمانگر صحبت کنید. برای برخی از افراد، مشاوره با یک متخصص بهداشت روان که با بیماری التهابی روده و مشکلات عاطفی ناشی از آن آشنا می باشد، مفید واقع می شود.
اگرچه زندگی با بیماری کرون می تواند دلسرد کننده باشد، اما تحقیقات زیادی برای درمان بیماری در حال انجام است و چشم انداز درمان آن روشن است.
آمادگی برای ملاقات با پزشک
علائم بیماری کرون ممکن است در ابتدا فرد را وادار به مراجعه به پزشک خانواده یا پزشک عمومی کند. پزشک ممکن است مراجعه به متخصص بیماری های گوارشی را توصیه کند.
از آنجا که ملاقات با پزشک معمولاً کوتاه مدت است و غالباً اطلاعات زیادی برای بحث وجود دارد، بهتر است که برای ملاقات با پزشک آماده باشید. موارد زیر اطلاعاتی برای کمک به آماده شدن برای ملاقات با پزشک و انتظاراتی که از پزشک می رود، می باشد:
- از هرگونه محدودیت قبل از قرار ملاقات آگاه باشید. حتماً در زمان تعیین وقت، در رابطه با کارهایی که باید قبل از ملاقات با پزشک انجام دهید سوال کنید، مثلاً اگر لازم است رژیم خود را محدود کنید.
- تمام علائمی که تجربه کرده اید را یادداشت کنید. حتی مواردی که بنظر می رسد ربطی به دلیل مراجعه به پزشک ندارد.
- اطلاعات شخصی مهم، از جمله استرس های عمده یا تغییرات اخیر زندگی خود را بنویسید.
- نام تمام داروها، ویتامین ها و مکمل هایی که مصرف می کنید را بنویسید.
از یکی از اعضای خانواده یا یک دوست بخواهید تا در صورت امکان شما را همراهی کند. گاهی به خاطر نگه داشتن تمام نکات و اطلاعات ارائه شده دشوار است، پس بهتر است یکی از اعضای خانواده یا یک دوست را همراه خود ببرید تا اگر موضوعی را از قلم انداختید یا فراموش کردید به شما یادآوری کند.
سوالاتی که می خواهید از پزشک بپرسید را یادداشت کنید.
به دلیل محدود بودن وقت ملاقات خود با پزشک، بهتر است قبل از ملاقات سوالات خود را آماده کنید تا از فرصت خود به بهترین نحو استفاده کنید. برخی از سوالات اساسی که باید در رابطه با بیماری کرون از پزشک بپرسید عبارتند از:
- علت اصلی بروز این علائم چیست؟
- آیا علل احتمالی دیگری برای علائم من وجود دارد؟
- به چه نوع آزمایش هایی نیاز دارم؟ آیا این آزمایش ها به آمادگی خاصی نیاز دارد؟
- این شرایط موقتی است یا طولانی مدت؟
- چه روش های درمانی وجود دارد و شما کدام یک را توصیه می کنید؟
- آیا داروهایی وجود دارد که باید از مصرف آنها خودداری کنم؟
- از درمان چه نوع عوارض جانبی را انتظار داشته باشم؟
- آیا درمان های دیگری وجود دارد؟
- دچار بیماری های دیگری نیز هستم، چگونه می توانم آنها را به بهترین نحو با یکدیگر مدیریت کنم؟
- آیا لازم است محدودیت های غذایی خاصی را رعایت کنم؟
- آیا جایگزین دیگری برای دارویی که برای من تجویز کرده اید وجود دارد؟
- آیا بروشورها و مطالب چاپی دیگری وجود دارد که بتوانم از آنها استفاده کنم؟چه وب سایت هایی را برای مطالعه در رابطه با این بیماری پیشنهاد می کنید؟
- اگر من به بیماری کرون مبتلا باشم، خطر ابتلا به این بیماری، فرزند من را تهدید می کند؟
- در آینده به چه نوع آزمایش هایی نیاز دارم؟
علاوه بر سوالاتی که آماده کرده اید در پرسیدن سوالاتی که در حین ملاقات برای شما پیش آمده است تردید نکنید.
از پزشک چه انتظاری می رود
آمادگی برای سوالاتی که ممکن است پزشک بپرسد، زمان را برای پرداختن به مسائل دلخواه شما حفظ می کند.سوالاتی که ممکن است پزشک از شما بپرسد عبارتند از:
- چه زمانی برای اولین بار علائم را تجربه کرده اید؟
- علائم شما مداوم است یا گذرا؟
- شدت علائم چقدر است؟
- آیا علائم بر توانایی شما در انجام کار یا فعالیت های دیگر تأثیر گذاشته است؟
- آیا به نظر می رسد چیزی علائم شما را بهبود می بخشد؟
- آیا موردی مشاهده کرده اید که علائم شما را بدتر کند؟
- آیا سیگار می کشید؟
- آیا داروهای ضد التهابی غیر استروئیدی (NSAID) با نسخه یا بدون نیاز به نسخه مانند ایبوپروفن، ناپروکسن سدیم و دیکلوفناک سدیم مصرف می کنید؟


















دیدگاه خود را به اشتراک بگذارید.