HPV مخفف عبارت انگلیسی ویروس پاپیلومای انسانی است. عفونت با HPV یک عفونت شایع مقاربتی است که در بسیاری موارد هیچ علامتی نشان نمی دهد و خود به خود از بین می رود، اما گاهی اوقات می تواند باعث بیماری های جدی و خطرناکی شود. در ادامه اطلاعاتی درباره علائم و علل بروز عفونت با HPV و نحوه تشخیص و درمان آن ارائه می شود.
عفونت HPV چیست؟
عفونت HPV، نوعی عفونت ویروسی است که اغلب سبب ایجاد زگیلهای پوستی یا مخاطی میشود. بیش از 100 نوع ویروس پاپیلومای انسانی (HPV) وجود دارد؛ بعضی از انواع عفونتهای HPV باعث ایجاد زگیل شده و بعضی دیگر، مسبب انواع مختلفی از سرطان می باشند.
بیشتر عفونتهای HPV به سرطان منجر نمیشوند. بعضی از انواع HPV تناسلی میتوانند باعث سرطان دهانه رحم (بخش تحتانی رحم که به واژن اتصال دارد) شوند. همچنین انواع دیگری از سرطانها مانند سرطان مقعد، آلت تناسلی مردانه، واژن، وولو (ناحیه تناسلی بانوان) و حلق (فارنگس) با عفونت HPV مرتبط هستند.
این عفونتها به طور عمده از راه مقاربتی یا تماس پوستی منتقل میشوند. به کمک واکسنها میتوان از ابتلا به سویههایی از HPV که احتمال زگیل تناسلی یا سرطان دهانه رحم را افزایش می دهد، پیشگیری کرد.

علائم عفونت HPV
در بیشتر موارد، سیستم ایمنی بدن قبل از ایجاد زگیل عفونت HPV را سرکوب میکند؛ ولی در صورت ایجاد زگیل آنها به اَشکال مختلفی (بسته به نوع HPV) بروز میکنند:
- زگیلهای تناسلی. اینها به صورت ضایعاتی پهن، برجستگیهای کوچک گلکلمی شکل یا بیرونزدگیهای ریز خوشهای بروز میکنند. در زنان زگیلهای تناسلی بیشتر روی خود ناحیه تناسلی ظاهر میگردند ولی ممکن است در کنار مقعد، روی دهانه رحم یا داخل واژن هم ایجاد شوند. در مردان زگیلهای تناسلی روی آلت و کیسه بیضه یا کنار مقعد ظاهر میشوند. اگرچه زگیلهای تناسلی به ندرت باعث ایجاد درد یا ناراحتی میشوند ولی می تواند سبب خارش یا حساسیت شوند.
- زگیلهای معمولی. زگیلهای معمولی به صورت برجستگیهای زبر و معمولاً روی دستها و انگشتان بروز میکنند. در بیشتر موارد، زگیلهای معمولی تنها ظاهری ناخوشایند دارند ولی میتوانند دردناک یا مستعد آسیب یا خونریزی هم باشند.
- زگیلهای کف پا. زگیلهای کف پا زوائد سخت و دانه داری هستند که روی پاشنه یا بخشی از کف پا که بین قوس و انگشتان قرار دارد تشکیل میشوند. این زگیلها می توانند دردناک باشند.
- زگیلهای مسطح. زگیلهای مسطح به صورت ضایعاتی برجسته با سطح صاف بروز میکنند. آنها میتوانند در هر جایی تشکیل شوند ولی معمولاً روی صورت کودکان، درنواحی ریش های صورت مردان و روی پای زنان ظاهر میشوند.
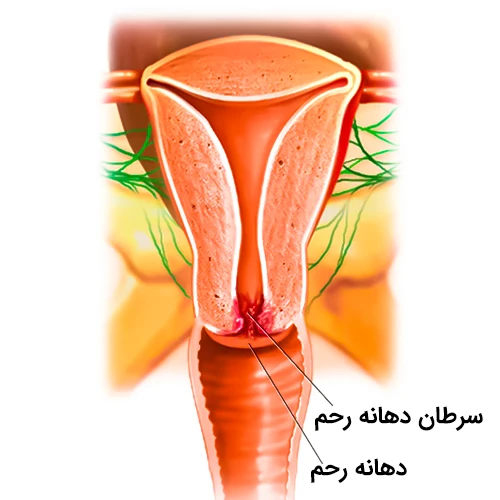
سرطان دهانه رحم (سرویکس)
تقریباً تمامی سرطانهای دهانه رحم ناشی از عفونتهای HPV هستند؛ البته پس از ابتلا به عفونت HPV، ممکن است 20 سال یا بیشتر طول بکشد تا فرد دچار سرطان دهانه رحم شود. عفونت HPV و مراحل اولیه سرطان دهانه رحم، معمولاً علامت قابل توجهی ندارند. بهترین راه پیشگیری از ابتلا به این سرطان، واکسینهشدن در مقابل عفونت HPV است.
از آنجا که مراحل اولیه سرطان دهانه رحم علامتی ندارند، ضروری است که زنان به طور منظم تستهای غربالگری انجام دهند تا هر گونه تغییرات پیشسرطانی در دهانه رحم تشخیص داده شود. دستور العمل های کنونی پیشنهاد میکنند که زنان 21 تا 29 ساله، هر سه سال یکبار تست پاپاسمیر انجام دهند.
به زنان 30 تا 65 ساله هم توصیه میشود که هر سه سال یا هر پنج سال (در صورتی که همراه پاپاسمیر، تست HPV DNA انجام شود) تست پاپاسمیر را انجام دهند. زنان بالای 65 سال هم در صورتی که سه بار متوالی تست پاپاسمیر یا دو بار تست پاپاسمیر به همراه HPV DNA داشته باشند و در تست نتیجه غیر عادی مشاهده نشود، میتوانند انجام این تستها را متوقف کنند.
چه زمانی باید به پزشک مراجعه کرد
درصورت بروز هرنوع زگیل که باعث ناراحتی، درد یا خارش شود، به پزشک مراجعه نمایید.
علل ابتلا به عفونت HPV
عفونت HPV زمانی رخ میدهد که ویروس از طریق برش، خراش یا پارگی کوچکی در پوست وارد بدن شود. این ویروس به طور عمده از راه تماس پوستی منتقل میشود.
عفونتهای HPV تناسلی از طریق تماس جنسی، رابطه مقعدی و سایر تماسهای پوستی در ناحیه تناسلی انتقال مییابد. بعضی از عفونتهای HPV که منجر به بروز ضایعاتی در دهان یا دستگاه تنفسی فوقانی میشوند، ناشی از رابطه دهانی می باشند.
ابتلا به زگیل تناسلی در دوران بارداری، احتمال انتقال عفونت به نوزاد وجود دارد. در موارد نادر، عفونت میتواند سبب ایجاد تودههایی غیرسرطانی در حنجره نوزاد شود.
زگیلها مسری هستند و بر اثر تماس مستقیم منتقل میشوند؛ همچنین اگر کسی چیزی را لمس کند که با زگیل تماس داشته، عفونت به او هم منتقل میشود.
عوامل خطرساز (ریسکفاکتورها)
عفونتهای HPV شایع هستند. خطرات ابتلا به آن عبارتاند از:
- تعدد شریکهای جنسی. هر چه تعداد شریکهای جنسی بیشتر باشد، خطر ابتلا به عفونت HPV هم بیشتر میشود. وجود شریک جنسیای که با افراد متعددی رابطه دارد یا داشته است نیز سبب افزایش خطر ابتلا به این عفونت میشود.
- سن. زگیلهای معمولی اغلب در کودکان ایجاد میشوند. زگیلهای تناسلی بیشتر نوجوانان و جوانان را درگیر میکنند.
- تضعیف سیستم ایمنی. خطر ابتلا به عفونت HPV در افرادی با سیستم ایمنی ضعیف شده، بیشتر است. ویروس HIV (عامل ایدز) و مصرف داروهای سرکوبکننده سیستم ایمنی پس از دریافت عضو، سبب تضعیف سیستم ایمنی میشوند.
- پوست آسیبدیده. احتمال تشکیل زگیلهای معمولی در قسمتهایی از پوست که سوراخ شدهاند یا باز هستند (در اثر جراحت و …) بیشتر است.
- تماس فردی. لمس زگیلهای فرد مبتلا یا عدم استفاده از پوششهای محافظتی در حین تماس با سطوحی که در معرض HPV قرار گرفتهاند مانند حمامهای عمومی یا استخرها می تواند سبب افزایش خطر ابتلا به عفونت HPV گردد.

عوارض بیماری
- تشکیل ضایعاتی در دهان و دستگاه تنفسی فوقانی. بعضی از عفونتهای HPV میتوانند سبب تشکیل ضایعاتی روی زبان، لوزهها، کام نرم یا داخل حنجره و بینی شوند.
- سرطان. سویههای خاصی از HPV میتوانند سبب سرطان دهانه رحم شوند. این سویهها همچنین باعث سرطان اندام تناسلی، مقعد، دهان و مجرای تنفسی فوقانی می شوند.
پیشگیری از بروز بیماری
زگیل های معمولی
پیشگیری از ابتلا به عفونتهای HPV که مسبب زگیلهای معمولی هستند، دشوار است. اگر به این نوع زگیلها مبتلا هستید، با خودداری از کندن آنها و کوتاه کردن ناخنهایتان میتوانید از گسترش عفونت و تشکیل زگیلهای جدید پیشیگیری کنید.
زگیل کف پا
برای کاهش خطر ابتلا به عفونت HPV که باعث زگیل کف پا می شود، در استخرهای عمومی و رختکن کفش یا صندل بپوشید.
زگیل ناحیه تناسلی
می توانید خطر ابتلا به زگیل های تناسلی و سایر ضایعات دستگاه تناسلی مرتبط با HPV را با استفاده از موارد زیر کاهش دهید:
- داشتن تنها یک شریک جنسی به صورت متقابل
- کاستن از تعداد شریکهای جنسی در زندگی
- استفاده از کاندوم لاتکس، که میتواند خطر انتقال HPV را کاهش دهد.
واکسن های HPV
سه واکسن HPV توسط سازمان غذا و دارو تأیید شده است. آخرین مورد Gardasil 9 است که برای استفاده در مردان و زنان از 9 تا 45 سال برای محافظت در برابر سرطان دهانه رحم و زگیل های تناسلی مورد استفاده قرار گرفته است.
مراکز کنترل و پیشگیری از بیماری (CDC) واکسیناسیون معمول HPV را برای دختران و پسران 11 و 12 ساله توصیه می کند، اگرچه این تزریق را می توان از 9 سالگی انجام داد. بهتر است این واکسن قبل از رابطه جنسی، دریافت شود. تحقیقات نشان داده است که دریافت واکسن در سنین جوانی با آغاز فعالیت جنسی در سنین پایین تر ارتباط ندارد.
هنگامی که فردی به HPV آلوده شد، واکسن به قدر کافی موثر نمی باشد یا به طور کامل موثر نیست. همچنین، پاسخ به واکسن در سنین پایین بهتر از سنین بالاتر است. اگر این واکسن قبل از آلوده شدن فرد تزریق شود، می تواند از بیشتر موارد سرطان دهانه رحم پیشگیری کند.
CDC اکنون به همه افراد 11 و 12 ساله توصیه می کند، به جای برنامه سه دوز توصیه شده قبلی، دو دوز واکسن HPV را با فاصله حداقل شش ماه دریافت کنند. نوجوانان جوانتر 9 و 10 ساله و نوجوانان 13 و 14 ساله نیز می توانند بر اساس برنامه به روز شده دو دوز، واکسن بزنند. تحقیقات نشان داده است که برنامه دو دوز واکسن برای کودکان زیر 15 سال موثر است.
افرادی که پس از این زمان تمایل به دریافت واکسن داشته باشند، در سنین 15 تا 26 سالگی، باید سه دوز واکسن را دریافت کنند.
سازمان غذا و داروی ایالات متحده اخیراً استفاده از Gardasil 9 را برای مردان و زنان 9 تا 45 ساله تأیید کرده است. اگر 27 تا 45 ساله هستید، با پزشک خود مشورت کنید که آیا او توصیه می کند واکسن HPV را دریافت کنید یا خیر.
تشخیص عفونت HPV
پزشک احتمالاً با مشاهده زگیل های تناسلی عفونت HPV را تشخیص می دهد.
اگر زگیل های تناسلی قابل مشاهده نیستند، به یک یا چند آزمایش زیر نیاز می باشد:
- تست محلول سرکه (اسید استیک). استفاده از محلول سرکه روی مناطق تناسلی آلوده به HPV، ضایعات را به رنگ سفید در می آورد. این عمل در شناسایی ضایعات مسطح قابل مشاهده کمک کننده است.
- تست پاپ اسمیر. پزشک نمونه ای از سلول ها را از دهانه رحم یا واژن جمع آوری می کند تا آن را برای تجزیه و تحلیل به آزمایشگاه ارسال کند. آزمایش پاپ اسمیر می تواند ناهنجاری های منجر به سرطان را نشان دهد.
- آزمایش DNA. این آزمایش که بر روی سلول های دهانه رحم انجام می شود، می تواند DNA انواع پرخطر HPV را که با سرطان های دستگاه تناسلی مرتبط هستند، تشخیص دهد. این آزمایش برای خانم های 30 سال به بالا علاوه بر تست پاپ اسمیر توصیه می شود.
درمان عفونت HPV
زگیل ها اغلب بدون نیاز به درمان، به ویژه در کودکان، از بین می روند. با این حال، هیچ درمانی برای ویروس وجود ندارد، بنابراین امکان بروز مجدد بیماری وجود دارد.
داروها
داروها برای از بین بردن زگیل و به طور معمول به طور موضعی استفاده می شوند، معمولاً دوره درمان طولانی خواهد بود. از این داروها می توان به موارد زیر اشاره نمود:
- اسید سالیسیلیک. درمان های بدون نیاز به نسخه که حاوی اسید سالیسیلیک هستند، لایه های زگیل را بر می دارند. در استفاده برای زگیل های معمولی، اسید سالیسیلیک می تواند باعث تحریک پوست شود. این ماده برای صورت استفاده نمی شود.
- ایمیکویمود. این کرم توانایی سیستم ایمنی بدن را در مبارزه با HPV افزایش می دهد. عوارض جانبی شایع آن، شامل قرمزی و تورم در محل استفاده می باشد.
- پودوفیلوکس. داروی موضعی دیگر، پودوفیلوکس، بافت زگیل تناسلی را تخریب می کند. در صورت استفاده از پودوفیلوکس امکان بروز سوزش و خارش در محل استفاده وجود دارد.
- اسید تری کلرواستیک. این روش درمانی شیمیایی، باعث سوختن زگیل کف دست، کف پا و اندام تناسلی شده و می تواند باعث التهاب موضع شود.
جراحی و سایر روش های درمانی
اگر داروها موثر نباشند، پزشک درمان زگیل را با یکی از این روش ها پیشنهاد می کند:
- انجماد با نیتروژن مایع (کرایوتراپی)
- سوزاندن با جریان الکتریکی
- عمل جراحی برای برداشتن کامل
- جراحی با لیزر
درمان HPV در دهانه رحم
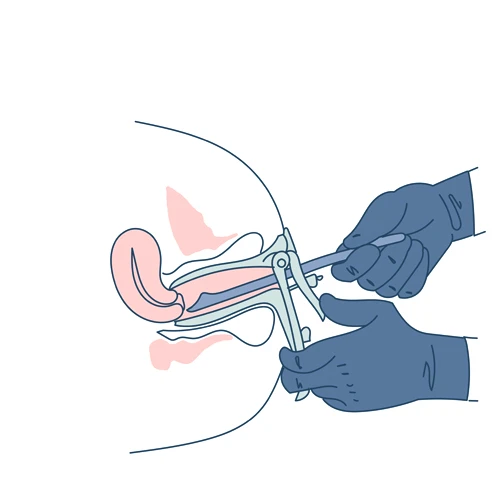
اگر نتایج آزمایش پاپ اسمیر غیرطبیعی باشد، متخصص زنان روشی را به نام کولپوسکوپی انجام می دهد. با استفاده از ابزاری که تصویر بزرگنمایی شده ای از دهانه رحم فراهم می کند (کولپوسکوپ)، پزشک دهانه رحم را از نزدیک بررسی کرده و از هر ناحیه ای که غیر طبیعی به نظر می رسد نمونه برداری می کند.
هرگونه ضایعه پیش سرطانی باید برداشته شود. گزینه های درمانی شامل انجماد (کرایوسرجری)، لیزر، جراحی، روش جراحی الکترو حلقه ای (LEEP) و نمونه برداری مخروطی می باشد. در LEEP از یک سیم حلقه ای نازک که با جریان الکتریکی شارژ می شود برای برداشتن یک لایه نازک از بخشی از دهانه رحم استفاده می کند و نمونه برداری مخروطی یک روش جراحی است که یک قطعه مخروطی شکل را از گردن رحم بر می دارد.
آمادگی برای ملاقات با پزشک
شخص ابتدا به پزشک خانواده مراجعه کرده و سپس در صورت نیاز به متخصص پوست، متخصص اطفال یا متخصص زنان یا متخصص ارولوژی ارجاع داده می شود.
در اینجا برخی از اطلاعات برای کمک به شخص برای آمادگی جهت ملاقات خود آورده شده است.
آن چه می توانید انجام دهید
قبل از قرار ملاقات، لیستی از موارد زیر تهیه کنید:
- علائمی که تجربه می کنید را یادداشت کنید، از جمله علائمی که به نظر می رسد ارتباطی با دلیل بیماری فعلی نداشته باشد.
- اطلاعات شخصی کلیدی، از جمله استرس های عمده یا تغییرات اخیر زندگی را یادداشت کنید.
- نام و مقدار داروها، ویتامین ها یا سایر مکمل هایی که اخیراً مصرف کرده اید را یادداشت کنید.
- سوالاتی که می توانید از پزشک خود بپرسید.
برای عفونت HPV، سوالاتی که باید از پزشک بپرسید شامل موارد زیر است:
- علت علائم من چیست؟
- آیا علل احتمالی دیگری نیز وجود دارد؟
- آیا لازم است آزمایش هایی انجام دهم؟
- چگونه می توانم از عفونت HPV در آینده پیشگیری کنم؟
- چه مجله ها و بروشورهایی در دسترس هستند؟ چه سایت هایی را برای کسب اطلاعات بیشتر پیشنهاد می دهید؟
علاوه بر این سوالات، در پرسیدن هر سوال دیگری که برایتان پیش آمده است تردید نکنید.
از پزشک چه انتظاری می رود
پزشک احتمالاً از شخص سوالاتی می پرسد مانند:
- علائم از چه زمانی شروع شد؟
- آیا در یک رابطه جنسی تک همسری هستید؟ آیا آن فرد شریک زندگی شما می باشد؟
- در چه قسمت هایی ضایعاتی پیدا کرده اید؟
- آیا ضایعات دردناک یا خارش دار هستند؟
- آیا چیزی علائم را بهبود می بخشد؟
- چه عاملی باعث بدتر شدن علائم می شود؟






دیدگاه خود را به اشتراک بگذارید.