سفلیس نوعی بیماری عفونی مقاربتی (STI) است که در صورتی که درمان نشود، می تواند باعث عارضه های جدی شود. این بیماری در چهار مرحله اولیه، ثانویه، نهفته و سوم طقه بندی می شود که هر کدام از مراحل علائم خود را دارند. در ادامه اطلاعاتی درباره علائم و علل بروز سفلیس، نحوه تشخیص و درمان آن ارائه می شود.
بیماری سفلیس چیست؟
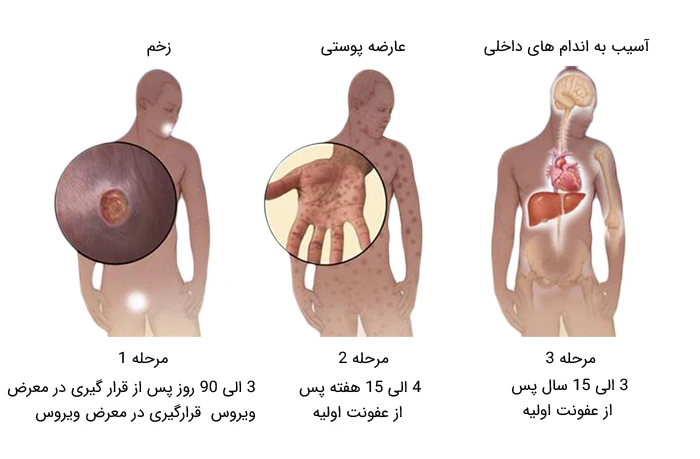
سفلیس یک عفونت باکتریایی است که معمولاً در اثر تماس جنسی منتقل می شود. این بیماری معمولاً در دستگاه تناسلی، راست روده یا دهان به صورت یک زخم بدون درد شروع می شود. سفلیس از طریق تماس پوست یا غشای مخاطی با این زخم ها از فردی به فرد دیگر منتقل می شود.
پس از عفونت اولیه، باکتری های سفلیس ممکن است برای دهه ها در بدن غیر فعال (خاموش) باقی بمانند و مدت ها بعد دوباره فعال شوند. سفلیس اولیه، گاهی با یک بار تزریق (پنی سیلین) درمان می شود. اما سفلیس درمان نشده می تواند به قلب، مغز یا سایر اندام ها به شدت آسیب برساند و خطرناک باشد. همچنین این بیماری می تواند از مادر به نوزاد منتقل شود.
علائم بیماری سفلیس
سفلیس به صورت مرحله ای ایجاد می شود و علائم در هر مرحله متفاوت می باشد. اما ممکن است مراحل با هم تداخل داشته و علائم همیشه به همان ترتیب اتفاق نیافتند. ممکن است فرد آلوده به سفلیس سالها هیچ علائمی مشاهده نکند.
سفلیس اولیه
اولین علامت سفلیس یک زخم کوچک است که به آن شانکر می گویند. این زخم در محل ورود باکتری به بدن ظاهر می شود. در حالی که در اکثر افراد آلوده به سفلیس فقط یک شانکر ایجاد می شود، اما در بعضی از افراد ممکن است چندین شانکر ایجاد شود.
شانکر معمولاً حدود سه هفته پس از ابتلا به بیماری ایجاد می شود. بسیاری از افراد مبتلا به سفلیس متوجه شانکر (ها) نمی شوند زیرا معمولاً بدون درد می باشند و ممکن است در واژن یا مقعد بوده و مشخص نباشند. شانکرها در طی سه تا شش هفته به خودی خود بهبود می یابند.
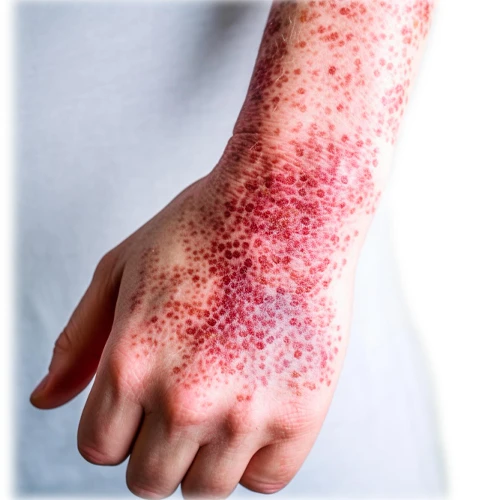
سفلیس ثانویه
در طی چند هفته پس از بهبود شانکر اولیه، ممکن است فرد دچار عارضه های پوستی شود که از تنه شروع می شود اما در نهایت کل بدن حتی کف دستان و پاها را درگیر می کند. این عارضه ها معمولاً بدون خارش بوده و ممکن است با زخم هایی مانند زگیل در دهان یا ناحیه تناسلی همراه باشند. همچنین در طی سفلیس ثانویه، برخی افراد دچار ریزش مو، دردهای عضلانی، تب، گلودرد و تورم غدد لنفاوی می شوند. این علائم و نشانه ها ممکن است طی چند هفته ناپدید شوند و یا به طور مکرر طی یک سال بروز پیدا کرده و بهبود یابند.
سفلیس نهفته
در صورتی که سفلیس درمان نشود، ممکن است از مرحله ثانویه به مرحله پنهان (نهفته) بدون ایجاد هیچ علامتی منتقل شود. مرحله نهفته می تواند سال ها ادامه داشته باشد. ممکن است علائم و نشانه ها هرگز برنگردند و یا بیماری به مرحله سوم برسد.
سفلیس سوم
حدود 15 تا 30 درصد افراد آلوده به سفلیس که تحت درمان قرار نگرفته اند، دچار عوارضی می شوند که به آن سفلیس سوم گفته می شود. این بیماری ممکن است در مراحل پیشرفته به مغز، اعصاب، چشم ها، قلب، عروق خونی، کبد، استخوان ها و مفاصل آسیب برساند. این عارضه ها ممکن است سالها پس از عفونت اولیه و درمان نشده رخ دهد.
نورو سفیلیس
سفلیس می تواند در هر مرحله ای گسترش یافته و منجر به آسیب های دیگر، از جمله آسیب به مغز، سیستم عصبی (نوروسفیلیس) و چشم (سفلیس چشمی) شود.
سفلیس مادرزادی
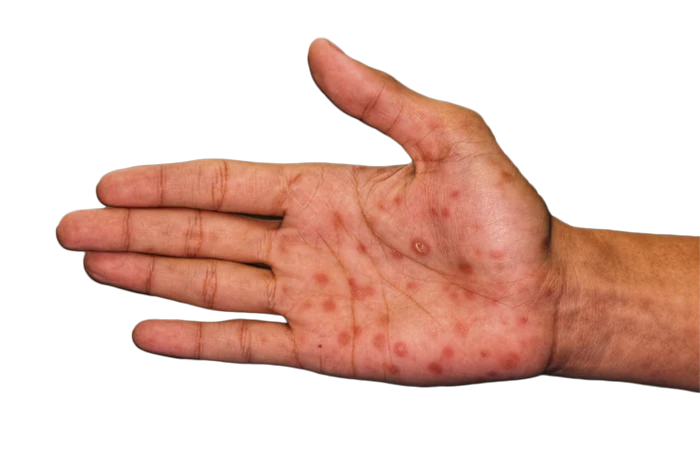
نوزادان متولد شده از زنان مبتلا به سفلیس ممکن است از طریق جفت یا حین تولد به این بیماری آلوده شوند. اگرچه برخی از نوزادان تازه متولد شدۀ مبتلا به سفلیس مادرزادی، دچار عارضه های پوستی در کف دست و پاها می شوند اما در اکثر آنها، هیچ علامتی مشاهده نمی شود. علائم و نشانه های بعدی ممکن است به صورت ناشنوایی، تغییر شکل دندان ها و بینی زینی شکل -عارضه ای که طی آن پل بینی تخریب و فرورفته می شود- بروز کند.
جنین مبتلا به سفلیس ممکن است خیلی زودتر از موعد متولد شود، مرده به دنیا بیاید و یا پس از تولد از دنیا برود.
چه زمانی باید به پزشک مراجعه کرد
در صورت مشاهده ترشحات غیرمعمول از زخم یا وجود عارضه های پوستی -به خصوص در ناحیه کشاله ران-، با پزشک خود تماس بگیرید.
علل ابتلا به بیماری سفلیس
عامل ایجاد سفلیس، باکتری به نام ترپونما پالیدوم (Treponema pallidum) می باشد. شایع ترین راه انتقال این بیماری از طریق تماس با زخم فرد آلوده به سفلیس در طی فعالیت جنسی می باشد. این باکتری ها از طریق بریدگی یا سایش جزئی در پوست یا غشای مخاطی وارد بدن می شوند. سفلیس در طی مراحل اولیه و ثانویه و گاهی در اوایل دوره نهفته، مسری می باشند.
انتقال بیماری سفلیس از طریق تماس نزدیک و بدون محافظت مستقیم با یک ضایعه فعال (مانند هنگام بوسیدن) یا از طریق مادران آلوده به نوزادان در دوران بارداری یا زایمان (سفلیس مادرزادی) به ندرت اتفاق می افتد.
سفلیس با استفاده مشترک از توالت فرنگی، وان، لباس، وسایل غذا خوردن، دستگیره های در، استخرهای شنا یا جکوزی انتقال پیدا نمی کند.
عوامل خطرساز (ریسک فاکتور ها)
موارد زیر خطر ابتلا به سفلیس را افزایش می دهند:
- رابطه جنسی محافظت نشده
- چندین شریک جنسی
- رابطه جنسی مرد با مردان
- آلوده بودن به HIV
عوارض بیماری سفلیس
سفلیس درمان نشده می تواند منجر به آسیب به اندام های بدن شود. سفلیس خطر ابتلا به عفونت HIV را افزایش داده و می تواند در دوران بارداری مشکلاتی را برای خانم ها ایجاد کند. اقدامات درمانی می تواند از آسیب های بعدی جلوگیری کند اما نمی تواند آسیب هایی را که قبلاً رخ داده است، ترمیم کند.
برجستگی های کوچک یا تومورها
این برجستگی ها که گوم (ضایعات دوره سوم سفلیس) نامیده می شوند، می توانند در مراحل آخر سفلیس، روی پوست، استخوان ها، کبد یا هر عضو دیگر ایجاد شوند. گوم ها معمولاً پس از درمان با آنتی بیوتیک از بین می روند.
مشکلات عصبی
سفلیس می تواند منجر به بعضی از مشکلات سیستم عصبی شود، از جمله:
- سردرد
- سکته مغزی
- مننژیت
- از دست دادن شنوایی
- مشکلات بینایی، از جمله نابینایی
- زوال عقل
- عدم احساس درد و دما
- اختلال در عملکرد جنسی مردان (ناتوانی جنسی)
- بی اختیاری ادرار
مشکلات قلبی عروقی
این مشکلات ممکن است شامل آنوریسم و التهاب آئورت - شریان اصلی بدن - و سایر عروق خونی باشد. همچنین ممکن است سفلیس به دریچه های قلب آسیب برساند.
عفونت HIV
احتمال ابتلا به ویروس HIV در بزرگسالان مبتلا به سفلیس مقاربتی یا سایر زخم های دستگاه تناسلی دو تا پنج برابر افزایش می یابد. زخم سفلیس می تواند به راحتی خونریزی کرده و راه ورود HIV به جریان خون را در هنگام فعالیت جنسی فراهم کند.
عوارض بارداری و زایمان
در صورت بارداری، ممکن است سفلیس به جنین منتقل شود. سفلیس مادرزادی احتمال سقط جنین، تولد جنین مرده یا مرگ نوزاد را در طی چند روز پس از تولد بسیار افزایش می دهد.
پیشگیری از بروز بیماری سفلیس
هیچ واکسنی برای این بیماری وجود ندارد، بنابراین به منظور جلوگیری از انتقال سفلیس، بهتر است اقدامات زیر را انجام داد:
استفاده از کاندوم لاتکس. کاندوم در صورتی که زخم های سفلیس را بپوشاند، می تواند خطر ابتلا به این بیماری را کاهش دهد.
از مصرف مواد مخدر خودداری کنید. سوءمصرف الکل یا سایر مواد مخدر می تواند باعث تغییر واکنش منطقی شده و بعضاً منجر به اعمال جنسی نا امن شود.
اطلاع رسانی به شریک جنسی و درمان پیشگیرانه
در صورت تشخیص ابتلا به سفلیس، این موضوع را به شرکای جنسی خود -از جمله شریک جنسی فعلی و شرکای جنسی دیگری که در طول سه ماه تا یک سال گذشته داشته اید- اطلاع دهید تا آن ها نیز آزمایش های لام را انجام داده و در صورت آلودگی تحت درمان قرار گیرند.
مطلع ساختن شریک جنسی می تواند به کاهش انتقال سفلیس بین افراد مختلف کمک کرده و باعث شود که افراد در معرض خطر به سمت مشاوره و درمان صحیح سوق داده شوند. از آنجا که افراد می توانند بیش از یک بار به این بیماری مبتلا شوند، مطلع ساختن شریک جنسی خطر ابتلا به عفونت مجدد را کاهش می دهد.

غربالگری زنان باردار
ممکن است افراد آلوده به سفلیس از آن مطلع نباشند. با توجه به تأثیرات اغلب کشندۀ سفلیس بر جنین، مقامات بهداشتی بررسی همه زنان باردار از نظر این بیماری را توصیه می کنند.
تشخیص بیماری سفلیس
آزمایش ها
سفلیس را می توان با آزمایش نمونه های زیر تشخیص داد:
- خون. آزمایش خون می تواند وجود آنتی بادی هایی را که بدن برای مقابله با عفونت تولید می کند، تأیید کند. آنتی بادی های ناشی از باکتری های ایجاد کننده ی سفلیس سال ها در بدن باقی می مانند، بنابراین می توان از این آزمایش برای تعیین عفونت کنونی یا گذشته استفاده کرد.
- ترشح زخم. می توان با آزمایش ترشح زخم زیر میکروسکوپ ابتلا به سفلیس تأیید شود.
- مایع مغزی نخاعی. در صورت احتمال به آسیب سیستم عصبی در نتیجۀ ابتلا به سفلیس، پزشک ممکن است جمع آوری نمونه از مایع مغزی نخاعی از طریق روشی به نام پونکسیون کمری (کشیدن مایع نخاعی از طریق سوزن) را توصیه کند.
درمان بیماری سفلیس
دارو
در صورت تشخیص سفلیس در مراحل اولیه، این بیماری به راحتی قابل درمان می باشد. درمان ارجح در تمام مراحل این بیماری، پنی سیلین می باشد؛ پنی سیلین یک داروی آنتی بیوتیکی است که می تواند عامل ایجاد کننده سفلیس را از بین ببرد. در صورت حساسیت به پنی سیلین، پزشک ممکن است آنتی بیوتیک دیگری را تجویز کرده یا حساسیت زدایی از پنی سیلین را توصیه کند.
درمان توصیه شده در صورت ابتلا به سفلیس نهفته، ثانویه یا اولیه (طبق تعریف، عمر بیماری باید کمتر از یک سال باشد)، یک تزریق پنی سیلین می باشد. در صورت ابتلا به این بیماری برای بیش از یک سال، ممکن است به دوزهای بیشتری از این دارو نیاز باشد.
پنی سیلین تنها درمان توصیه شده و مورد تأیید برای زنان باردار مبتلا به سفلیس می باشد. در صورت حساسیت به پنی سیلین، پزشک حساسیت زدایی از پنی سیلین را توصیه می کند. حتی اگر فرد در دوران بارداری تحت درمان سفلیس قرار گرفته باشد، نوزاد تازه متولد شده باید از نظر سفلیس مادرزادی آزمایش شود و در صورت آلودگی، تحت درمان با آنتی بیوتیک قرار گیرد.
ممکن است فرد در اولین روزی که تحت درمان قرار می گیرد واکنشی را تحت عنوان یاریش-هرکس هایمر، تجربه کند. علائم و نشانه های این واکنش شامل تب، لرز، حالت تهوع، درد و سردرد می باشد. این واکنش معمولاً بیش از یک روز طول نمی کشد.
پیگیری درمان
معمولاً بعد از اتمام دوره درمان، پزشک از فرد می خواهد:
- برای اطمینان از اثربخشی پنی سیلین، آزمایش های خون و معاینات دوره ای انجام شود. چگونگی پیگیری درمان هر فرد به مرحله بیماری او بستگی دارد.
- تا پایان درمان، مشخص شدن روند بهبودی در آزمایش خون و از بین رفتن زخم ها، از داشتن رابطه جنسی خودداری شود.
- شرکای جنسی خود را مطلع سازد تا تحت آزمایش قرار گرفته و در صورت لزوم درمان شوند.
- آزمایش HIV انجام دهد.
راهکارهایی برای کنار آمدن با بیماری
ابتلا به سفلیس می تواند بسیار ناراحت کننده باشد. ممکن است فرد احساس کند به او خیانت شده و عصبانی باشد و یا با تصور آلوده کردن دیگران، شرمنده باشد.
با این حال، مقصر دانستن یکدیگر را تمام کنید. از تصور خیانت شریک زندگی خود دست بکشید، زیرا ممکن است یکی (یا هر دو) از شما توسط یکی از شرکای جنسی قبلی آلوده شده باشید.
آمادگی برای ملاقات با پزشک
اکثر مردم از به اشتراک گذاشتن جزئیات تجربیات جنسی خود احساس راحتی نمی کنند، اما مطب پزشک مکانی است که شما باید این اطلاعات را ارائه دهید تا بتوانید از مراقبت های مناسب برخوردار شوید.
آنچه می توانید انجام دهید
- از هرگونه محدودیت قبل از قرار ملاقات آگاه باشید. در زمان تعیین وقت، کارهایی که لازم است انجام دهید را بپرسید.
- علائمی که تجربه می کنید را یادداشت کنید، از جمله علائمی که به نظر می رسد ارتباطی با دلیل قرار ملاقات ندارند.
- لیستی از تمام داروها، ویتامین ها یا مکمل هایی که مصرف می کنید تهیه کنید.
- سوالاتی که می خواهید از پزشک بپرسید را یادداشت کنید.
برخی از سوالات اساسی که بهتر است از پزشک بپرسید عبارتند از:
- این بیماری دقیقاً چگونه انتقال می یابد؟
- آیا این بیماری باعث می شود که بچه دار نشوم؟
- در صورت بارداری، آیا می توانم آن را به کودک خود انتقال دهم؟
- آیا ممکن است که دوباره به این بیماری مبتلا شوم؟
- آیا ممکن این بیماری را از شخصی که فقط یک بار با او رابطه جنسی داشته ام گرفته باشم؟
- آیا می توانم این بیماری را با یک بار رابطه جنسی، به فرد دیگری انتقال دهم؟
- چه مدت است که به این بیماری مبتلا هستم؟
- دچار بیماری های دیگری نیز هستم. چگونه می توانم آنها را به بهترین شکل با هم مدیریت کنم؟
- آیا در حین معالجه نباید از نظر جنسی فعال باشم؟
- آیا شریک جنسی من باید برای معالجه به پزشک مراجعه کند؟
از پزشک چه انتظاری می رود
ارائه گزارش كامل از علائم و سوابق جنسی به پزشك، می تواند به تعیین بهترین اقدام درمانی توسط پزشك كمك كند. در اینجا برخی از سوالاتی که ممکن است پزشک از شما بپرسد آورده شده است:
- چه علائمی باعث تصمیم شما برای مراجعه شد؟ چه مدت این علائم را داشته اید؟
- آیا از نظر جنسی فعال هستید؟
- آیا در حال حاضر یک شریک جنسی یا بیش از یک شریک جنسی دارید؟
- برای چه مدتی ست که با شریک یا شرکای جنسی فعلی خود هستید؟
- آیا تا به حال مواد مخدر تزریق کرده اید؟
- آیا تا به حال با شخصی که مواد تزریق کرده است رابطه جنسی برقرار کرده اید؟
- برای محافظت از خود در برابر عفونت های مقاربتی (STI) چه کارهایی انجام می دهید؟
- برای جلوگیری از بارداری از چه روشی استفاده می کنید؟
- آیا تا به حال مبتلا به کلامیدیا، تبخال، سوزاک، سفلیس یا HIV شده اید؟
- آیا تاکنون برای ترشحات دستگاه تناسلی، زخم های دستگاه تناسلی، ادرار دردناک یا عفونت اندام های جنسی تحت درمان قرار گرفته اید؟
- در سال گذشته چند شریک جنسی داشته اید؟ در دو ماه گذشته چطور؟
- آخرین فعالیت جنسی شما چه زمانی بوده است؟
در این بین چه کارهایی می توان انجام داد
اگر فکر می کنید ممکن است به سفلیس مبتلا باشید، بهتر است تا زمانی که با پزشک خود صحبت نکرده اید از داشتن رابطه جنسی خودداری کنید.




دیدگاه خود را به اشتراک بگذارید.
از لطف شما سپاسگزاریم! بسیار خوشحالیم که توانستهایم پاسخگوی سؤالات شما باشیم و اطلاعات مورد نیاز را در اختیار شما قرار دهیم.
هدف ما فراهم آوردن یک منبع اطلاعاتی قابل اعتماد و جامع است. لطفاً هر سؤال دیگری که دارید، بدون هیچ تردیدی مطرح کنید. ما همیشه آماده پاسخگویی هستیم.
با آرزوی سلامتی